特徴
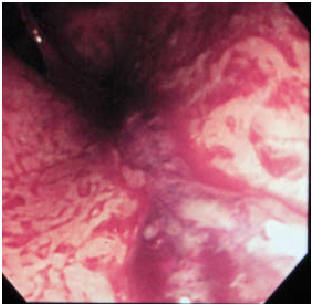
潰瘍性大腸炎は大腸の粘膜をおかし、びらん(浅い潰瘍)や潰瘍を形成するす原因不明の炎症性疾患です。潰瘍性大腸炎は欧米に比べると頻度が少ないものの、日本でも年々、増加傾向にあります。少し古いデータですが、人口10万人あたりの発病患者数(発病率)は、欧米諸国では10前後であるのに対し、日本では1.95(1991年)です。しかし、人口10万人あたりの患者数(有病率)は1980年が4.72、1991年が18.12で増えています(松本主之:日本臨床、57:2443,1999)。図は、潰瘍性大腸炎の大腸内視鏡像を示します。大腸粘膜に潰瘍、びらん、出血を認めます。
診断
潰瘍性大腸炎の診断には次のような診断基準が用いられます。すなわち、1)持続または反復する粘血便がある、2)大腸内視鏡あるいは注腸造影検査で特徴的な所見を認める、3)生検による組織学的検査で特徴的な所見を認める、4)細菌性赤痢、アメーバ赤痢、サルモネラ腸炎、カンピロバクター腸炎、大腸結核、クローン病、放射線照射性大腸炎、虚血性大腸炎、薬剤性大腸炎、腸管ベーチェット、リンパ濾胞増殖症 が除外される(これらの病気でない)の4項目を満たす場合に潰瘍性大腸炎と診断されます。
分類
潰瘍性大腸炎では、病変の拡がり、重症度、病期、臨床経過などの分類が用いられます。病変の拡がりによる分類では、全大腸炎型(病変が全大腸におよぶもの、潰瘍性大腸炎全体の30-40%)、左側大腸炎型(病変は主に大腸の左半分、頻度は30-40%)、直腸炎型(病変は主に直腸、同20-30%)、と右側あるいは区域性大腸炎に分類されます。重症度による分類では、排便の回数、血便、発熱、頻脈、貧血の有無、赤沈により重症度を軽症、中等症、重症、劇症に分類します。病期は、病気の状態を血便の有無と内視鏡所見により分類します。活動期は血便があり、内視鏡で血管透見像の消失、易出血性、びらん、潰瘍などの所見を認める状態です。緩解期は血便が消失し、内視鏡でも所見を認めない状態です。臨床経過は、再燃と緩解を繰り返す再燃緩解型(40-60%)、初回発作より6カ月以上にわたり活動期が続く慢性持続型(10-20%)、症状が激烈で巨大結腸症や穿孔、敗血症などの合併症をともなう急性劇症型(2-10%)、どよび初回発作型 (20%) に分類されます。特に慢性持続型の場合、再燃後6カ月以上にわたり活動期が続く場合、あるいは頻回に再燃を繰り返す場合に難治性潰瘍性大腸炎とよばれます。
治療
治療は、潰瘍性大腸炎の診断基準・治療指針に準じて行うのが一般的です。重症度にしたがい薬物療法、血液成分除去療法、外科療法などが行われます。薬物療法では、症状や重症度に応じて5-ASA製剤、副腎皮質ステロイド、免疫抑制剤などが用いられます。外科療法は、全身状態が悪化した場合、重篤な合併症や大腸癌が発生した場合、内科的治療で難治な場合などに行われます。手術は、全大腸切除+直腸粘膜抜去+回腸のう肛門(管)吻合術が標準的な術式です。
経過・予後
潰瘍性大腸炎は経過とともに病気の活動性や再燃率は次第に低下すると言われています。発病から10年以上を経過して、90%以上の人が正常な社会生活を送っており、長期的な予後は良好です。一方、全大腸炎型で10年以上経過すると大腸癌の発生率が高くなります。定期的な大腸内視鏡検査を受けることが重要です。日常の食事は、刺激の強いもの、下痢を起こしやすいものは避けます。ストレスや非ステロイド性抗炎症剤の内服は再燃、再発の引き金になるともいわれています。潰瘍性大腸炎は再燃と緩解を繰り返し慢性の経過をたどる病気であることを理解し、根気よく治療を続けることが大切です。